دانلود مقاله شبکه تومورهای داخلی چشم
I . شبکیه
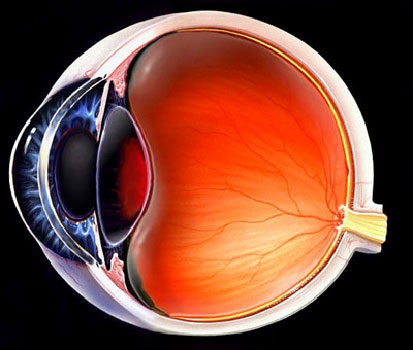
شبکیه انسان یک ساختمان بسیار سازمان یافته است که از لایه های متناوب اجسام سلولی و زواید سیناپسی تشکیل یافته است. علیرغم اندازه فشرده آن و سادگی ظاهری، در مقایسه با ساختمانهای عصبی مانند قشر مغز، قدرت پردازش شبکیه از سطح بسیار پیشرفته تری برخوردار است. پردازش بینایی توسط شبکیه شروع و در مغز تکمیل می شود، و درک رنگ، کنتراست، عمق، و شکل در قشر انجام می گیرند.
آناتومی شبکیه در فصل یک نشان داده شده است. شکل ۱۷-۱ انواع اصلی سلولی را نشان می دهد و لایه های این بافت را مشخص می سازد. تقسیم شبکیه به لایه های متشکل از گروههای مشابه سلولی به کلینیسین اجازه می دهد که یک فعالیت یا یک اختلال فعالیت را به یک لایه واحد یا گروه سلولی خاص نسبت دهد. پردازش اطلاعات توسط شبکیه از لایه گیرنده های نوری شروع می شود و از طریق آکسون سلول های گانگلیونی به عصب اپتیک و مغز می رسد.
فیزیولوژی
شبکیه پیچیده ترین بافت چشم برای دیدن باید به عنوان یک وسیله اپتیکی، به عنوان یک گیرنده پیچیده، و به عنوان یک مبدل کارآمد عمل کند. سلول های مخروط و استوانه در لایه گیرنده نوری، قادرند محرک نوری را به یک تکانه عصبی تبدیل کنند که توسط لایه تارهای عصبی شبکیه به عصب اپتیک و در آخر به قشر بینایی پس سری هدایت می شود. ماکولا مسئولیت بهترین تیزبینی و دید رنگی را به عهده دارد، و بیشتر گیرنده های نوری آن مخروطها هستند. در فووه آی مرکزی، تقریباً نسبت ۱:۱ بین گیرنده های نوری مخروط، سلول گانگلیونی مربوط به آن و تار عصبی مرتبط با آنها وجود دارد و این دقیق ترین میزان بینایی را تضمین می کند. در شبکیه محیطی، بسیاری از گیرنده های نوری به یک سلول گانگلیونی جفت می شوند، و سیستم پیچیده تر تقویتی موردنیاز آنها است. نتایج چنین نظامی آن است که ماکولا اساساً برای دید مرکزی و دید رنگی استفاده می شود (دید فوتوپیک) در حالی که بقیه شبکیه، که عمده آن را گیرنده های نوری تشکیل می دهند، اساساً برای دید محیطی و شب (اسکوتوپیک) استفاده می شوند.
گیرنده های نوری مخروط و استوانه در آخرین لایه فاقد عروق شبکیه حسی قرار دارند و محل واکنشهای شیمیایی هستند که پردازش (فرآیند) بینایی را آغاز می کنند. هر سلول گیرنده نوری استوانه دارای رودوپسین (rhodopsin) است که یک رنگدانه بینایی حساس به نور است و از ترکیب مولکول های پروتئین اوپسین با cis retinal- 11 ساخته می شود. هنگامی که یک فوتون نور توسط رودوپسین جذب می شود، cis retinal- 11 فوراً به ایزومر کاملاً trans خود تبدیل می شود. رودوپسین یک گلیکولیپید متصل به غشا است که بخشی از آن درون دیسک های غشایی مزدوجِ بخش خارجیِ گیرنده نوری فرورفته است. اوج جذب نور توسط رودوپسین در تقریباً nm 500 رخ می دهد، که ناحیه آبی- سبز از طیف نور را تشکیل می دهد. بررسیهای حساسیت طیفیِ رنگدانه های نوری مخروط نشان داده اند که حداکثر جذب طول موجهای نور در ۴۳۰، ۵۴۰، و ۵۷۵ نانومتر بترتیب برای مخروطهای حساس به آبی، سبز و قرمز رخ می دهد. رنگدانه های نوری مخروط از cis retinal- 11 متصل به انواعی از پروتئین های اوپسین تشکیل شده است.
دید اسکوتوپیک (scotopic) تماماً توسط گیرنده های نوری استوانه صورت می گیرد. با این شکل از سازگاری به تاریکی، انواع سایه های خاکستری دیده می شوند، اما رنگها را نمی توان تفکیک کرد. هنگامی که شبکیه کاملاً با نور سازگاری می یابد، حساسیت طیفی شبکیه از سمت اوج جذبی که رودوپسین غالب بود (nm 500) به تقریباً nm 560 نقل مکان می کند، و حساسیت به رنگ ظاهر می شود. یک شیء وقتی دارای رنگ می شود که حاوی رنگدانه های نوری باشد که طول موجهای خاصی از نور را جذب کنند و طول موجهای معینی از نور مرئی (nm700-400) را بطور انتخابی بازتاب یا منتقل سازند. دید در نور روز اساساً توسط گیرنده های نوری مخروط انجام می شود، دید در نور شفق (تاریک و روشن) با همکاری مخروطها و استوانه، و دید در شب توسط گیرنده های نوری استوانه انجام می گیرند.
معاینه
معاینه شبکیه در فصل ۲ شرح داده شده و در شکلهای ۱۳-۲ تا ۱۹-۲ نشان داده شد. شبکیه را می توان با افتالموسکوپی مستقیم یا غیرمستقیم یا توسط اسلیت لامپ (بیومیکروسکوپ) و لنزهای تماسی یا دو سو محدب دستی معاینه کرد. معاینه گر مجرّب با استفاده از این وسایل می تواند لایه های شبکیه را تفکیک کند تا نوع، سطح، و وسعت بیماری شبکیه را معین نماید. عکس برداری از فوندوس و آنژیوگرافی فلوئورسئین مکملهای مفیدی برای معاینه بالینی اند؛ عکسهایی که توسط عکس برداری به دست می آیند برای مقایسه در آینده مفیدند، و آنژیوگرافی جزئیات مورد نیاز برای درمان لیزری بیماریهای شبکیه را فراهم می سازد.
کاربرد بالینی آزمونهای الکتروفیزیولوژیک و پسیکوفیزیکی در فصل ۲ شرح داده شده اند. چنین آزمونهایی ممکن است در رسیدن به تشخیص بیماریهای خاص مفید باشند.
بیماریهای ماکولا
دژنراسیون وابسته به سن ماکولا
دژنراسیون وابسته به سن ماکولا سردسته علل کوری دایمی در سالمندان است. علت دقیق نامعلوم است، اما میزان بروز با هر دهه در بالای ۵۰ سال زیاد می شود. سایر عوامل مرتبط علاوه بر سن عبارتند از نژاد (معمولاً سفیدپوستان)، جنس (کمی در جنس مؤنث بیشتر است)، سابقه خانوادگی، و سابقه کشیدن سیگار. بیماری شامل طیف گسترده ای از یافته های بالینی و پاتولوژیک است که می توان آنها را به دو گروه تقسیم کرد: غیراگزوداتیو («خشک») و اگزوداتیو («مرطوب»). گرچه هر دو نوع پیشرونده و معمولاً دو طرفه اند، ولی تظاهرات، پیش آگهی، و درمان آنها متفاوت است. شکل اگزوداتیو که شدیدتر است موجب تقریباً %۹۰ تمام موارد کوری قانونی به علت دژنراسیون وابسته به سن ماکولا می شود.
۱- دژنراسیون غیراگزوداتیو ماکولا
دژنراسیون غیر اگزوداتیو و وابسته به سن مشخص می شود با درجات متغیری از آتروفی و دژنراسیون در شبکیه خارجی، اپی تلیوم رنگدانه دار شبکیه، غشای بروخ و کوریوکاپیلاریس. از تغییرات اپی تلیوم رنگدانه دار و غشای بروخ که در افتالموسکوپی دیده می شوند «دروزن» (drusen) شاخص ترین است. «دروزن» رسوبات سفید- زرد، مدور، و مجزا است که در تمام ماکولا و قطب خلفی پراکنده است. با گذشت زمان، آنها بزرگ شده، به هم می پیوندند، کلسیفیه می شوند، و تعدادشان زیاد می شود. از نظر بافت شناسی، قسمت عمده «دروزن» از تجمع کانونی مواد ائوزینوفیل در بین اپی تلیوم رنگدانه دار و غشای بروخ تشکیل شده است؛ بنابراین آنها بیانگر جداشدگی کانونی اپی تلیوم رنگدانه دار هستند. علاوه بر «دروزن»، توده های رنگدانه ای به بطور نامنظم درون نواحی آتروفیه فاقد رنگ پراکنده اند ممکن است بتدریج در تمام ماکولا ظاهر شوند. سطح اختلال بینایی متغیر است و ممکن است جزیی باشد. آنژیوگرافی فلوئورسئین الگوهای نامنظمی از هیپرپلازی و آتروفی اپی تلیوم رنگدانه ای ماکولا را نشان می دهد. آزمونهای الکتروفیزیولوژیک در اکثر بیماران طبیعی است.
هیچ درمان یا روش پیشگیری پذیرفته همگانی برای این مرحله از دژنراسیون ماکولا وجود ندارد. شواهد اخیر حاکی از آن است که مکمل های «روی» خوراکی ممکن است پیشرفت بیماری را در بیمارانی که قبلاً دژنراسیون ماکولا برایشان تشخیص داده شده تقلیل دهد. اکثر بیمارنی که «دروزن» ماکولا دارند هیچگاه دچار کاهش قابل توجه دید مرکزی نمی شوند؛ تغییرات آتروفیک ممکن است ثابت بمانند یا به آهستگی پیشرفت کنند. اما مرحله اگزوداتیو ممکن است ناگهان در هر زمان روی دهد، و علاوه بر معاینات منظم چشم پزشکی به بیماران باید یک شبکه آمسلر (Amsler grid) داد تا به کنترل و گزارش هر تغییر علامت دار کمک کند.
فهرست مطالب
شبکیه و تومورهای داخل چشمی ۱
فیزیولوژی ۱
معاینه ۳
درمان ۷
کوریورتینوپاتی سروز مرکزی ۸
ادم ماکولا ۱۰
اطراف پاپیلا ۱۳
نورورتینوپاتی حاد ماکولا ۱۴
دژنراسیون میوپیک ماکولا ۱۶
غشاهای اپی رتینال ماکولا ۱۸
ماکولوپاتی تروماتیک ۱۹
دیستروفی های ماکولا ۲۰
دیستروفی های مخروط- استوانه ۲۱
Fundus Albipunctatus 22
درمان ۲۵
درمان ۲۶
رتینوپاتی نوزادان نارس ۲۷
درمان ۲۸
دژنراسیون های شبکیه ۲۸
Retinitis pigmentosa 29
کوری مادرزادی لِبِر ۳۰
آتروفی محیطی مشیمیه ای- شبکیه ای ۳۱
دژنراسیون مشبک ۳۱
درمان ۳۸
انسداد شریان مرکزی شبکیه ۳۹
درمان ۴۰
انسداد شاخه های شریانی شبکیه ۴۰
انسداد ورید مرکزی شبکیه ۴۱
درمان ۴۱
انسداد شاخه های ورید شبکیه ۴۲
آنوریسم های درشت شریانی در شبکیه ۴۳
نقایص دید رنگی ۴۳
تومورهای اولیه و خوش خیم داخل چشمی ۴۵
![]() فرمت فایل: WORD
فرمت فایل: WORD
![]() تعداد صفحات: 52
تعداد صفحات: 52
مطالب مرتبط
